Hernia de disc vertebral
Autor: Dr. Dolfi Alexandra
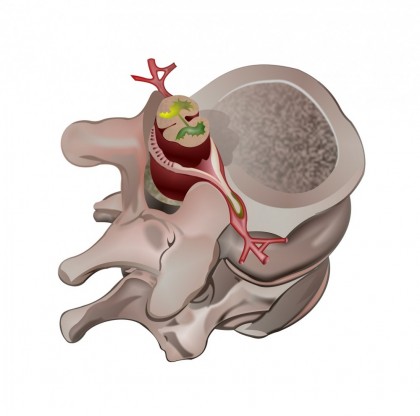
Hernia de disc este o afecțiune a coloanei vertebrale care determină ruptura inelului fibros al unui disc intervertebral, ruptură care permite porțiunii centrale a discului intervertebral numită nucleu pulpos să protruzioneze în afara inelului fibros care îl susține. [1]
Structura coloanei vertebrale
Discul intervertebral este cea mai mare structură avasculară din corpul omenesc. Se dezvoltă din celulele notocordale, axa primitivă a embrionului, urmând ca celulele notocordului să fie înlocuite ulterior de condrocite. Discurile intervertebrale sunt o structură de bază a coloanei vertebrale și sunt situate între discurile intervertebrale. Pe secțiune forma lor este ovalară. Înălțimea discurilor intervertebrale crește începând de la marginile periferice către centru, acestea având o formă biconvexă și crescând în dimensiuni dinspre zona cervicală spre zona lombo-sacrată. Ligamentele longitudinale se atașează de corpurile vertebrelor și de discurile intervertebrale anterior și posterior, iar plăcile cartilaginoase ale fiecărui disc vertebral se atașează de structura osoasă a vertebrelor.
Discul intervertebral este format din inelul fibros care este compus în principal din colagen de tip 1. Acest inel fibros este constituit din straturi de substanță orientate la 60 de grade față de orizontală în scopul de a facilita rotația izovolumetrică. Prin urmare discul intervertebral are capacitatea de a se roti și de a se curba fără să apară modificări semnificative ale volumului său și fără să fie afectată presiunea hidrostatică din porțiunea internă a discului intervertebral, zonă numită nucleu pulpos. [1]
Nucleul pulpos este constituit din colagen de tip II, proteoglicani și lanțuri lungi de acid hialuronic care conțin zone cu structură hidrofilă. Ionii încărcați negativ au o afinitate foarte mare pentru moleculele de apă, prin urmare nucleul pulpos care constituie centrul discului intervertebral este în permanență hidratat datorită presiunii osmotice care se crează.
Nucleul pulpos împreună cu inelul fibros acționează ca un sistem de absorbție a șocurilor și forțelor aplicate asupra sistemului musculoscheletal. Fiecare vertebră a coloanei vertebrale prezintă un corp vertebral situat anterior. Corpurile vertebrale sunt suprapuse în coloană având între ele discurile intervertebrale care le susțin. Pe lângă corpul vertebral, vertebra mai este constituită și dintr-un arc posterior osos care cuprinde și protejează elementele nervoase, fiecare porțiune laterală a arcului posterior prezentând o articulație proprie care facilitează mișcarea.
Funcționalitatea motorie a coloanei vertebrale este dată de conexiunea dintre corpul vertebral unit cu arcul vertebral prin cele două fațete articulare ale arcului vertebral posterior.
Stabilitatea coloanei vertebrale din punct de vedere clinic este definită ca fiind capacitatea coloanei de a absorbi șocurile și de a proteja măduva spinării și rădăcinile nervoase. Coloana vertebrală trebuie să fie integră în scopul de a preveni deformarea și durerea cauzate de modificările structurale care afectează și măduva spinării. Orice afecțiune a componentelor de stabilitate și legătură ale coloanei vertebrale (ligamente, discuri intervertebrale, fațete articulare) scade stabilitatea clinică a coloanei. În momentul în care coloana vertebrală își pierde funcționalitatea acestor structuri de susținere care nu mai pot oferi funcția mecanică și protecția măduvei spinării, este necesară de cele mai multe ori intervenția chirurgicală. [2]
Durerea lombară
Durerea lombară numită și lumbago este un simptom extrem de frecvent întâlnit, 60-80% dintre oameni raportând cel puțin un eveniment dureros de acest gen de-a lungul vieții. Factorii genetici par să aibă un rol dominant în cazul durerii lombare apărute la vârste timpurii, sexul feminin fiind de asemenea mai predispus.
Conținutul de apă al nucleului pulpos, porțiunea centrală a discului intervertebral scade progresiv cu vârsta. Deteriorarea proprietăților mecanice ale nucleului pulpos este asociată cu deteriorarea proteoglicanilor și cu deshidratarea, ceea ce duce la creșterea presiunilor aplicate asupra discului. Pe măsură ce lanțurile lungi de acid hialuronic se scurtează, adaptarea mecanică a discului intervertebral scade, iar în timp apare hernierea nucleului pulpos cu pierdere de masă la nivelul discului intervertebral. [3]
Au fost publicate foarte multe articole legate de procesul de degenerare a discurilor intervertebrale şi a coloanei vertebrale, proces numit spondiloză, întâlnit foarte frecvent la vârstnici. Degenerescenţa discurilor intervertebrale duce la scăderea mobilităţii şi stabilităţii discului, ceea ce provoacă dureri episodice care uneori pot deveni severe. Deteriorarea continuă a discului duce la un proces de acumulare de colagen prin care coloana încearcă să se restabilizeze, însă devine foarte rigidă, mobilitatea discurilor intervertebrale scăzând foarte mult.
Pacienţii cu vârste între 50 şi 60 de ani prezintă dureri vertebrale mult mai atenuate datorită procesului de acumulare de colagen şi de creştere a rigidităţii coloanei, faţă de pacienţii aflaţi între 40 şi 50 de ani, unde procesul de acumulare de colagen abia începe. Prin urmare, un pacient cu dureri vertebrale severe la vârsta de 50 de ani poate constata pe măsură ce înaintează în vârstă o diminuare a durerilor coloanei vertebrale asociată cu creşterea rigidităţii acesteia. La vârsta de 40-50 de ani predomină hernia de disc lombară, iar după vârsta de 50 ani, apare şi riscul de hernie de disc cervicală, însă aceasta este mult mai rară decât cea lombară. [1], [3]
În practica clinică generală s-a constatat apariţia herniei de disc la mai puţin de 2% dintre pacienţii cu dureri lombare. Aceşti pacienţi pot constata însă şi iradierea durerii spre picior, fie pe partea anterioară a coapsei fie pe partea posterioară a coapsei până la nivelul călcâiului, durere numită şi sciatică. Sciatica se poate ameliora şi spontan, mecanismul fiind determinat de deshidratarea fragmentului de disc herniat la care se adaugă acumularea macrofagelor ce determină rezoluţia inflamaţiei. Asocierea tratamentului medicamentos antiinflamator ameliorează durerea, însă în cazul în care acesta nu mai are efect, este necesară intervenţia chirurgicală.
Hernia de disc
Hernierea substanţei nucleului pulpos care ajunge în canalul vertebral este asociată şi cu un intens răspuns inflamator, cu acumulare de molecule precum interleukina 1, interleukina 8 şi TNF alfa. Macrofagele răspund inflamaţiei prin migrarea către canalul vertebral şi fagocitoză în scopul de a diminua inflamaţia din canalul vertebral. Compresia nervilor spinali apare în perioada inflamatorie, determinând simptome precum parestezii, slăbiciune musculară şi amorţeala unui membru determinată de compresia nervilor senzitivi.
Există anumiţi factori de risc care pot influenţa riscul de herniere a nucleului pulpos al discului intervertebral. Fumatul este un factor de risc dovedit pentru herniile discale lombare din cauza scăderii presiunii oxigenului la nivelul discului intervertebral avascular şi vasoconstricţiei care duce la creşterea presiunii discale. Şi anumite profesii solicită foarte mult coloana vertebrală lombară: munca în construcţii, statul prelungit la birou mai mult de 8 ore pe zi, şofatul îndelungat etc. Un alt factor de risc important este obezitatea, care creşte riscul nu numai de hernie de disc din cauza presiunii mari a greutăţii excesive asupra coloanei vertebrale, ci şi riscul de afectare a celorlaltor articulaţii, mai ales a şoldului şi genunchilor. [4]
Examen clinic
Anamneza este foarte importantă pentru a determina de ce tip de durere suferă pacientul şi dacă aceasta iradiază sau nu spre picior. De asemenea contează dacă durerea este acută, subacută sau cronică. Durerea poate fi de tip mecanic (se accentuează la mişcare) sau de tip inflamator (se ameliorează după câteva minute de mişcare). Este important de ştiut şi ce activităţi poate întreprinde pacientul fără durere şi în ce condiţii apare durerea, precum și caracteristicile durerii şi dermatomiomerele afectate.
Examinarea fizică presupune determinarea mobilităţii coloanei cervicale şi a coloanei lombare prin teste specifice de mişcare, dar acestea sunt în general subiective şi trebuie coroborate şi cu vârsta. Esenţială este examinarea neurologică pentru a determina dacă nervii sciatic sau femural sunt afectaţi. Se pot pune în evidenţă numeroase semne neurologice precum Lasegue, Braggard, Deyerle prin examinarea nervului sciatic. Provocarea durerii care iradiază de la nivelul coloanei lombare până la nivelul piciorului este un test foarte bun pentru sciatică, durerea coborând sub genunchi.
Pentru a pune în evidenţă o leziune lombară înaltă, se fac teste pentru elongaţia nervului femural. Testul Spurling se foloseşte pentru a determina stenoza foraminală la nivelul coloanei cervicale. Se fac examinarea şoldului, examinarea sistemului genitourinar şi un tuşeu rectal pentru a exclude alte complicaţii ale herniei de disc precum sindromul de coadă de cal. [2]
Se vor solicita radiografii plane faţă şi profil ale coloanei vertebrale, după care pot fi indicate alte examinări imagistice: RMN, CT, mielografie CT pentru a pune în evidenţă degenerarea discală, pierderea de substanţă la nivelul discului şi deteriorarea faţetelor articulare prin scleroză sau hipertrofie. Cele mai multe informaţii sunt oferite de către RMN, însă în cazul acestuia există 25% rezultate fals pozitive. Rezultatele imagistice trebuie corelate cu simptomatologia, însă dacă apar modificări imagistice fără simptomatologie asociată, este vorba despre o hernie de disc asimptomatică.
La diagnosticul diferenţial trebuie considerate şi alte cauze de durere lombară fără cauze neurologice. Iritaţia nervului sciatic poate să apară şi din cauza unei disfuncţii a articulaţiei sacro-iliace sau a unei boli articulare degenerative cauzată de proximitatea dintre orificiul vertebral prin care iese nervul sciatic şi articulaţia sacro-iliacă. [1]
Tratament
Tratament conservator
Durerea lombară se atenuează de foarte multe ori spontan, fără tratament medicamentos. Puţine tratamente medicamentoase şi-au demonstrat eficacitatea. Nici repausul la pat nu este indicat decât în primele 1-2 zile când durerea atinge apogeul, apoi fiind indicată mobilizarea treptată. Antiinflamatoarele aduc beneficiu tot în perioada dureroasă (deoarece mecanismul prin care apare durerea este cauzat de inflamaţia nervului). Foarte utile sunt şi fizioterapia şi exerciţiul fizic, acestea facilitând recuperarea mai rapidă.
Relaxantele musculare ajută la atenuarea simptomelor şi a spasmelor mulsculare, dar doar în perioadele dureroase, deoarece au şi un efect sedativ.
Injecţiile epidurale cu corticosteroizi şi-au dovedit eficacitatea pentru pacienţii cu radiculopatie.
Foarte important este şi stilul de viaţă; după ieşirea din perioada dureroasă cu antiinflamatoare şi miorelaxante este important ca pacientul să continue exerciţiul fizic, să nu-şi suprasolicite coloana prin ridicarea de greutăţi şi prin efort excesiv şi să folosească mobilier ergonomic. [5]
Tratament chirurgical
Simptomatologia clasică a unei hernii de disc lombare presupune apariţia durerii sciatice asociată cu simptome neurologice precum amorţeală şi modificări ale reflexelor osteo-tendinoase. Procedurile chirurgicale au drept scop decompresia elementelor nervoase în vederea ameliorării durerii.
Cea mai frecventă procedură utilizată în chirurgia unei hernii de disc este miodiscectomia, unde se efectuează o incizie foarte mică, iar sub microscop se efectuează o hemilaminotomie care presupune înlăturarea fragmentului de disc care comprimă nervii şi cauzează durere. Majoritatea pacienţilor care suferă această intervenţie pot fi externaţi foarte repede, în 1-2 zile de la intervenţie.
Există şi alte tehnici minim-invazive: decompresia centrală a discului şi fragmentectomia.
Decompresia centrală a discului poate fi efectuată chimic sau enzimatic, cu laser sau plasmă sau mecanic prin aspiraţie.
Fragmentectomia este similară ca procedeu cu microdiscectomia. Abordarea este artroscopică.
Pentru herniile de disc ale coloanei cervicale se foloseşte excizia minimă a discului şi uneori fuzionarea vertebrală anterioară la pacienţii cu degenerare severă a discului. [5], [6]
Concluzii
Pacienţii cu dureri lombare fără hernie de disc au un prognostic favorabil pe termen lung cu tratament conservator. Pacienţii care resimt o limitare marcată a activităţilor şi sunt afectaţi la locul de muncă pot beneficia de intervenţie chirurgicală pentru creşterea stabilităţii segmentelor afectate ale coloanei. Nu există criterii clinice clare pentru care pacienţii fără hernie de disc, dar cu dureri sciatice sunt direcţionaţi către chirurgie sau tratament conservator, decizia fiind luată în funcţie de simptome şi afectarea calităţii vieţii pacientului.
Pacienţii cu dureri intense iradiate către membrul inferior pot beneficia de discectomie, 85-90% dintre aceştia reîntorcându-se la activităţile normale după intervenţie.
Pentru ameliorarea durerii la pacienţii la care nu se indică intervenţia chirurgicală sunt recomandate odihna la pat şi tratamentul antiinflamator în perioada dureroasă. Aplicarea de gheaţă în zona dureroasă alternată cu aplicarea de căldură poate avea de asemenea rezultate.
- Ce calmante foarte bune sunt dupa operatia de hernie de disc?
- Hernia de disc
- Dureri groaznice dupa operatie de hernie de disc L4-L5
- Hernie de disc operata
- Am 20 de ani si m-am operat anul trecut de hernie de disc
- Hernie de disc la L5-L4si L5-S1, pareza pe nerv stang
- Hernie de disc
- Hernie de disc
- Hernie de disc!! exista iarăși posibilitatea sa apară iarăși??
- Boala de disc degenerativa - F. 25 ani